
Popisovaná zdravotní témata nemohou být náhradou za odborné zdravotní vyšetření. Pro stanovení zdravotních závěrů je vždy třeba obrátit se na lékaře.
Úplavice nebo diabetes mellitus
Cukrovka vzniká v důsledku nedostatku tvorby inzulinu. Pokud zcela nefungují buňky slinivky břišní a neprodukují inzulin, hovoříme o diabetes 1. typu, jde o autoimunitní poruchu, neboť vlastní imunitní systém sám ničí beta-buňky slinivky, kdežto diabetes 2. typu je způsoben sníženou citlivostí tkání vlastního těla k inzulinu.
Cukrovka – hodnoty glykémie
Ideální hladina cukru je 4 až 5 mmol/ litr krve, normálně do 5,6mmol/litr krve, lehce zvýšená hladina 5,6 mmol/litr krve až 7 mmol/l krve, ale přes 7 mmol/litr krve je signálem pro nemoc nazývanou cukrovka. Vyskytuje se, když slinivka břišní tvoří málo inzulínu, nebo když netvoří žádný inzulín, a nebo když inzulín produkuje, ale tělo na něj nereaguje. Potom má tělo problém cukr z krevního oběhu dostat do buněk a dále zpracovat.
Jaké jsou příznaky cukrovky?
Příznaky cukrovky většinou ihned nerozpoznáme, protože obvykle probíhá skrytě.
Pokud jde o diabetes 1. typu, jde o to, jak dlouho bude trvat, než protilátky zničí alespoň z 80 % beta buňky slinivky, pak již přestane stačit množství inzulinu potřebné ke zpracování cukru v těle. Od této chvíle lze jednoznačně prokázat diabetes. Najdeme cukr v moči a laboratorně zjistíme zvýšenou glykemii – zvýšené množství cukru v krvi.
Diabetes 2. typu vzniká ještě pomaleji, zejména u osob, které mají nadváhu, vysoký cholesterol, nedostatek pohybu, kteří kouří, pijí alkohol, nebo žijí ve stresu.
Latinské slovo mellitus znamená sladký. Toto pojmenování očividně vychází z faktu, že moč, kterou neléčení diabetici vylučují v nadměrném množství, přitahovala hmyz, jelikož taková moč obsahuje cukr. Ve staré Číně zjišťovali projevy cukrovky sledováním mravenců, zda byli přitahováni k moči pacienta nebo ne. Ve středověku evropští lékaři ochutnávali moč, jak je občas vyobrazeno na gotických reliéfech.
Mezi nejčastější příznaky patří žízeň, časté a vydatné močení.
Když se zvyšuje hladina cukru v krvi, ledviny nedovedou cukr udržet a propouštějí jej do moči. Přebytky glukózy s sebou strhávají molekuly vody. Čím vyšší hladina glykemie, tím větší množství moči. Postižený jedinec je nucen hodně pít a nápadně často chodí močit.
Diabetes je řecké slovo a v překladu znamená uplynout, odtékat, u nás tento výraz nahrazuje slovo úplavice – při neléčení dochází k odvodnění – dehydrataci.
Hubnutí, malátnost a únava
Inzulin umožňuje vstup glukózy do buněk. Pokud se glukóza nedostane do buňky, začne trpět nedostatkem vnitřní energie a začne si chybějící energii zajišťovat rozkladem tuků.
Jedinec nezadržitelně hubne, je malátný, bez chuti do života, je unavený. Ebersův papyrus zachovaný z roku 1552 př. n. l. popisuje diabetes coby vzácnou nemoc, při které nemocný neustále pije, rozpouští se a močí „odchází ven“.
Diabetik může vypadat i vonět jako opilec…
U neléčené choroby cítíme aceton. Katabolismem tuků se uvolňuje požadovaná energie, avšak jakožto odpadní látky této reakce vznikají ketolátky (aceton), jež okyselují vnitřní prostředí těla. Tím ovlivňují průběh některých chemických reakcí v těle a také jeho látkovou výměnu.
Může dojít až k poruchám vědomí. S rostoucí silou nemoci nám osoba svým chováním může připadat, že je opilá, zmatená. Dostavují se bolesti břicha, nechutenství, můžeme si myslet, že máte chřipku, jedná se o nespecifické příznaky. Varovným znakem je letargie, apatie, extrémní slabost, prudké dýchání (Kussmaulovo dýchání – hyperventilace), což prudce vede k acetonové kyselosti (ketoacidóze) a stavu bezvědomí – diabetickému kómatu a smrti.
Nepoznaná, pomalu se vyvíjející, a nebo zanedbávaná, neléčená cukrovka způsobuje těžká poškození nejdůležitějších orgánů, srdce, mozku, cév na dolních končetinách, ale i malých cév, které prokrvují ledviny, oči, nervy…
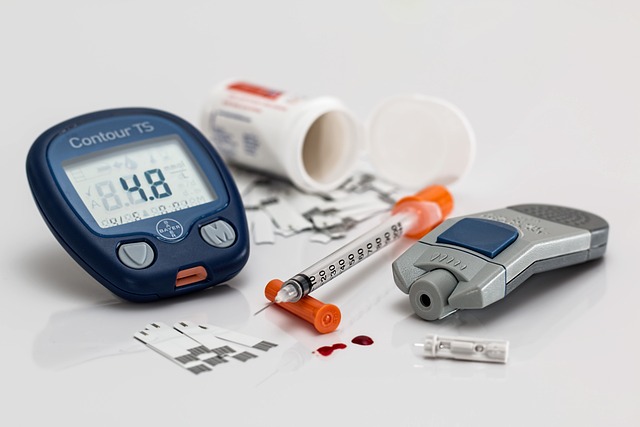
Jaké jsou typy cukrovky?
Diabetes mellitus 1. typu
Diabetes mellitus 1. typu vznikne tehdy, když jsou zničeny B-buňky Langerhansových ostrůvků slinivky vlastním imunitním systémem, což vede k neschopnosti tvořit si inzulin, a postižený jedinec se stane do konce svého života závislým na aplikaci inzulinu zvenčí. Spouštěcím mechanismem k rozvoji autoimunitní reakce může být třeba i banální viróza, jež nastartuje zničující tvorbu protilátek proti vlastním buňkám. Tito pacienti mají většinou sklon i k jiným autoimunitním nemocem, například k autoimunitní poruše štítné žlázy, neboť jsou si obě žlázy svou strukturou velmi podobné. Diabetes mellitus 1. typu je také někdy označován jako dětský diabetes, protože je nejčastěji diagnostikován v dětském věku. Přečtěte si, proč přibývá dětských diabetiků? Na vině mohou být konzervanty a chemie nejen v potravinách.
Diabetes mellitus 2. typu
Diabetes mellitus 2. typu je onemocnění, které je podmíněno nerovnováhou mezi sekrecí a účinkem inzulinu v metabolismu glukózy. To znamená, že slinivka diabetiků 2. typu produkuje dost a někdy až nadbytek inzulinu, avšak jejich tělo na inzulin nereaguje. V této fázi nemoci se podávají tzv. perorální antidiabetika a je nutná dieta a celková změna životního stylu. Pokud se tak nestane a pokud slinivka stále produkuje nadbytek inzulinu, může časem dojít k vyčerpání schopnosti tvořit inzulin a dojde k nutnosti aplikovat inzulin zvenčí.
Diabetes 2. typu je označován diabetem dospělých. Často jsou vlohy k diabetu 2. typu dědičně přenášeny z generace na generaci.
TIP Celostní medicíny: Chcete vědět, jak léčit cukrovku druhého typu pomocí omega 3 mastných kyselin?
Těhotenská cukrovka
Těhotenská cukrovka je označovaná také jako gestační diabetes mellitus. Během těhotenství kolísá hladina glykemie v závislosti na těhotenských hormonech a u některých žen se slinivka není schopna vyrovnat se zvýšenými požadavky na inzulin, jenž má udržet hladinu cukru v rovnováze. Zvýšené množství cukru v matčině krvi přestupuje přes placentu do plodu, který odpovídá zvýšenou tvorbou vlastního inzulinu. Dítě se narodí s velkou porodní váhou a je ohroženo sníženou hladinou cukru – hypoglykemií. Tento jev souvisí ještě s vyšší hladinou hemoglobinu a s tzv. novorozeneckou žloutenkou. Popsané potíže se většinou upraví po porodu jak u matky, tak i dítěte.
Diabetes insipidus
Při tomto typu diabetu není narušena hormonální rovnováha hormonů pankreatu, ale vylučování antidiuretického hormonu (ADH), který reguluje tvorbu moči. Tomuto typu se říká žíznivka – diabetes insipidus. Při ní je člověk neschopen zadržovat v těle vodu a za den pak vylučuje 10 až 20 litrů vody, ať už dechem, potem nebo močí.
Jaká je léčba cukrovky?
Vše je postaveno na včasném a přesném pojmenování patologického procesu, vedoucího k projevům cukrovky. U diabetu 1. typu jde většinou o čas. Na začátku jde o imunologický proces. Má se k němu vyjadřovat specialista imunolog a má využít všechny dostupné postupy, aby byl autoimunitní proces zastaven. Pokud se to nepodaří, dojde k nenávratnému zničení beta-buněk slinivky, a pak už není jiná možnost než do konce života užívat inzulin. Věda pokročila a stále častěji se diskutuje o využití kmenových buněk z pupečníkové krve, ve snaze ovlivnit autoimunitní proces a podporovat regeneraci beta-buněk Langerhansových ostrůvků.
Edukace pacienta
Stanovení diagnózy s sebou přináší šok pro pacienta i jeho rodinu. Je hodně podstatné, do jaké míry se dokáže pacient obeznámit se svou nemocí, ujasnit si mechanismus toho, co se v jeho těle odehrává, a jaký postoj k nemoci zaujme. Je naprosto podstatná spolupráce s ošetřujícím lékařem, dodržování zásad diety, rekreačního sportu a je nutno učinit totální životní změnu, odstranit z něj stresor extrémního zatěžování apod. Cílem léčby cukrovky je umožnit nemocnému plnohodnotný aktivní život. Toho lze dosáhnout dlouhodobou a uspokojivou kompenzací diabetu a prevencí jeho pozdních komplikací. Ukazatelem dlouhodobé kompenzace diabetu, který kontroluje diabetolog, je sledování hladiny glykovaného hemoglobinu.
Glykovaný hemoglobin vzniká glykací bílkoviny červeného krevního barviva = hemoglobinu. Hodnota glykovaného hemoglobinu v procentech ukazuje poměry kompenzace diabetu v časovém období tří měsíců, neboť se červené krvinky obměňují právě každé tři měsíce.
Pro správnou kompenzaci diabetu je třeba zvládnout reakce inzulinu, diety a fyzické aktivity.
Inzulin a fyzická aktivita glykemii snižují, zatímco jídlo a také anti-regulační hormony glykemii zvyšují. Pacient a jeho rodina se tedy musejí naučit přesně ovládat vztahy „inzulin – jídlo – pohyb“: Když nedosáhnou vyrovnání, nastane výkyv glykemie z normy, což má za následek jednu z akutních komplikací diabetu.
V důsledku dlouhodobě špatné kompenzace diabetu se zvyšuje pravděpodobnost výskytu pozdních komplikací diabetu, např. diabetická neuropatie, která vede k poruchám odpovídajících orgánů a tkání (srdce, cévy, ledviny, střevo, sexuální dysfunkce, impotence, poruchy močení…). Každý diabetik by měl znát glykemické indexy základních potravin, aby měl přehled, jak bude glykemie reagovat na potravinu, kterou hodlá sníst.
Cukrovka se léčí inzulinem, tj. hormonem bílkovinné povahy, umožňujícím, aby mohla glukóza z krve vstoupit do buněk. V buňkách je štěpena na jednodušší látky, přičemž se uvolňuje energie. Jediným východiskem je vnést do metabolismu znovu rovnováhu pomocí zevní aplikace inzulinu, který si již tělo nedokáže samo vyrobit. Po zahájení léčby inzulinem se částečně obnoví funkce zbývajících B-buněk. Tím se na určitou dobu obnoví vlastní sekrece inzulinu. Tomuto období se říká remise a není v něm nutné pokrývat celou spotřebu inzulinu. Ale remise má přechodný charakter – trvá v průměru jeden rok od manifestace diabetu.
Techniku aplikace inzulinu je třeba zvládnout ve spolupráci s diabetologem. On také určí vhodný způsob inzulinovými pery, inzulinovou pumpou apod. Kontrolu kompenzace si provádí sám diabetik pomocí přístroje k měření hladiny glykemie v krvi, tj. glukometrem.

Dieta při cukrovce
Zlatým středem pro kompenzaci je rozdělení nutričních hodnot celkového příjmu jídla tak, abychom se dostali asi na 55 % sacharidů, 30 % tuků a 15 % bílkovin. U sacharidů dáme přednost škrobům a nestravitelným vlákninám. Z pohledu rizika srdečně-cévních onemocnění je výhodnější nahrazovat živočišné tuky rostlinnými, např. olivovým nebo řepkovým olejem, ořechy (hlavně vlašské a lískové), vhodné jsou ryby… Vyvarujeme se smaženým pokrmům a různým hotovým výrobkům, nad jejichž přesným složením zpravidla nemáme coby spotřebitelé kontrolu.
Je třeba věnovat pozornost při nakupování v hypermarketech, kde jsou tzv. DIA koutky. Nakoupit potraviny označené jako DIA neznamená, že jde o jídlo pro diabetika správné! DIA potraviny představují velmi nepřehledný koncept, a proto si musí každý sám pečlivě rozhodnout, zda je pro něj výrobek vhodný.
TIP Celostní medicíny: Do DIA potravin se přidávají různá umělá sladidla, o jejichž bezpečnosti se již řadu let diskutuje. Patří mezi ně například aspartam, který byl v roce 2023 zařazený na seznam možných karcinogenních látek. Více si přečtěte v našem článku Co říká věda o aspartamu?
Kvalita i kvantita přijímané potravy by měla být taková, aby diabetik netloustl ani nehubl, a přitom měl glykemickou křivku v normě. Při dietě sledujeme optimální hladiny krevních tuků v krvi (cholesterol HDL, LDL), abychom se varovali kornatění tepen, když se tuky ukládají do jejich stěn. Všeobecně převládá názor, že diabetici nemohou jíst sladké. Při léčbě diabetes 2. typu je toto tvrzení oprávněné, protože tento typ diabetu se většinou léčí pouze dietou a perorálními anti-diabetiky, tudíž má skladba jídla v léčbě zásadní význam. Avšak diabetici 1. typu jsou vždy léčeni inzulinem, takže diabetik 1. typu si může do své diety zakomponovat i malé množství sladkého jídla, které však musí být náležitě pokryto inzulinem.
TIP Celostní medicíny: Léčbu cukrovky 2. typu může usnadnit i středomořská strava. Přečtěte si, na jakých pilířích středomořská dieta stojí, a jaký vliv má na diabetiky 2. typu.
Velice důležitý je pohyb, sport, fyzická zátěž.
Glukóza je hlavním zdrojem energie pro pohyb těla. Energie vzniká štěpením glukózy. Na začátku aktivity svalu je glukóza získávána ze svalového glykogenu. Později se pro získávání energie použije glykogen z jater. Ten je ovšem znovu tvořen z glukózy v krevní plazmě, a tak dochází k poklesu glykemie. Tento fakt je třeba si uvědomit, že fyzická aktivita snižuje hladinu glykemie. A trvá ještě několik hodin po ukončení pohybové aktivity (zcitlivění inzulinové signální dráhy). Také záleží na intenzitě a délce trvání fyzické aktivity.
Kdy je pohyb u diabetiků nevhodný?
Fyzická aktivita je nevhodná pouze v případě špatné kompenzace diabetu (kdy je glykemie vyšší než 17 mmol/l). Když chybí inzulin, glukóza se nemůže dostat do buňky, začnou se urychlovat katabolické děje, při kterých se rozkládají tuky na ketolátky.
Je třeba zdůraznit, že fyzická aktivita má u diabetika své místo, kromě zlepšení glykémie také pozitivní dopad na psychiku. Před každou větší fyzickou aktivitou si změří glykemii a podle její hladiny si buď přidá jídlo, nebo ubere inzulin, aby během pohybu nedošlo k hypoglykemii.